- Doença ocular diabética compreende um grupo de doenças oculares que afetam as pessoas com diabetes. Estas condições incluem a retinopatia diabética, edema macular diabético (EMD), catarata e glaucoma.
- Todas as formas da doença ocular diabética têm o potencial de causar grave perda da visão e cegueira.
- A retinopatia diabética envolve alterações em vasos sanguíneos da retina sangramento e edema causando diminuição da visão.
- A retinopatia diabética é a causa mais comum da perda irreversível da visão em pessoas com diabetes e uma das principais causas de cegueira entre os adultos em idade ativa para trabalhar. Observação : no Brasil a principal causa de perda da visão em diabéticos é a catarata, mas é reversível com cirurgia.
- O Edema Macular Diabético é uma consequência da retinopatia diabética que provoca inchaço na área central da retina chamada mácula.
- Controlar a diabetes, mantendo os valores do exame de hemoglobina glicada abaixo de 7,0%, tomando medicamentos prescrito, mantendo-se fisicamente ativo e tendo uma dieta adequada é a principal forma de prevenir as complicações e manter uma visão saudável .
- A retinopatia diabética muitas vezes passa despercebida até a perda da visão, sendo necessário exame abrangente de fundo de olho pelo menos uma vez por ano.
- A detecção precoce, tratamento oportuno e cuidados de acompanhamento apropriado da doença diabética dos olhos evita a perda de visão na grande maioria dos casos.
- A retinopatia diabética é tratada com várias terapias, utilizados isoladamente ou em combinação.
O que é a doença ocular diabética?
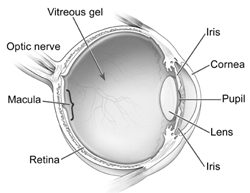
A doença ocular diabética pode afetar muitas partes do olho, incluindo a retina, mácula, cristalino e o nervo óptico, nos portadores de diabetes
• Retinopatia diabética afeta os vasos sanguíneos no tecido sensível à luz do olho, chamada retina que reveste a parte de trás do olho. É a causa mais comum de perda irreversível da visão em pessoas com diabetes e a principal causa de deficiência visual e cegueira entre os adultos em idade ativa para o trabalho.
• Edema macular diabético (EMD). Uma consequência da retinopatia diabética, a EMD é o inchaço na área da visão central na retina chamada mácula.
Doença ocular diabética também inclui catarata e glaucoma:
• A catarata é uma turvação da lente do olho. Adultos com diabetes são 2-5 vezes mais propensos do que aqueles sem diabetes para desenvolver catarata. Catarata também tende a desenvolver em idade precoce em pessoas com diabetes, chegando abaixo dos 40 anos ser 20 vezes quando comparado ao restante das pessoas.
• O glaucoma é um grupo de doenças que danificam o nervo ótico do olho, um feixe de fibras neurais que ligam o olho para o cérebro. Alguns tipos de glaucoma são associados com a pressão elevada no interior do olho. Em adultos, o diabetes quase duplica o risco de glaucoma.
Todas as formas de doença ocular diabética podem ser tratadas ou prevenidas se encontradas em estagio inicial.
Retinopatia diabética
O que provoca a retinopatia diabética?
O açúcar elevado no sangue de forma crônica devido ao diabetes está associado com danos aos pequenos vasos sanguíneos na retina, levando a retinopatia diabética. A retina detecta a luz e a converte em sinais enviados através do nervo ótico para o cérebro. A retinopatia diabética pode lesar os vasos sanguíneos de forma que vazem na retina, diminuam a circulação e causem hemorragia (sangramentos), diminuindo ou anulando a visão. Na sua fase mais avançada, novos vasos sanguíneos são formados de forma irregular na superfície da retina, o que leva a sangramentos, formação de cicatrizes e tração da retina para fora de sua posição, afetando sua vitalidade e perda da função de sensibilidade à luz.
A retinopatia diabética pode progredir através de quatro estágios:
- Retinopatia proliferativa leve: Pequenas áreas de inchaço parecido com balão em minúsculos vasos sanguíneos da retina, chamados de micro aneurismas, que podem ocorrer no estágio inicial da doença. Estes micro aneurismas podem vazar fluido na retina.
- Retinopatia proliferativa moderada: Conforme a doença progride, os vasos sanguíneos que nutrem a retina podem inchar e distorcer. Eles também podem perder a sua capacidade de transportar sangue. Ambas as condições causam alterações características para a aparência da retina e podem contribuir para a EMD.
- Retinopatia proliferativa grave: Muitos mais vasos sanguíneos são bloqueados, privando o fornecimento de sangue para as áreas da retina. Estas áreas produzem fatores de crescimento que levam a retina a desenvolver novos vasos sanguíneos.
- Retinopatia diabética proliferativa (PDR): Nesta fase avançada, fatores de crescimento segregados pela retina desencadeiam a proliferação de novos vasos sanguíneos, que crescem ao longo da superfície interior da retina e para o corpo vítreo, uma gelatina transparente que preenche o olho. Os novos vasos sanguíneos são frágeis, o que os torna mais propensos a vazar e sangrar. tecido cicatricial que o acompanha podem contrair e causar descolamento da retina , afastando a retina do tecido subjacente que a nutre, levando à perda permanente da visão.
O que é Edema Macular Diabética (EMD)?
EMD é o acúmulo de líquidos (edema) em uma região da retina chamada mácula. A mácula é importante para a visão afiada, sempre em frente, que é usada para ler, reconhecer rostos, e dirigir. EMD é a causa mais comum de perda de visão em pessoas com retinopatia diabética. Cerca 5% dos portadores de diabetes irá desenvolver DME. Embora seja mais provável de ocorrer com a piora da retinopatia diabética, DME pode acontecer em qualquer fase da doença.
Quem está em risco para a retinopatia diabética?
As pessoas com todos os tipos de diabetes (tipo 1, tipo 2 e gestacional) estão em risco de retinopatia diabética. O risco aumenta quanto mais tempo uma pessoa tem diabetes. Entre 40 e 45 por cento dos pessoas diagnosticadas com diabetes têm alguma fase da retinopatia diabética, embora apenas cerca de metade estão conscientes disso. As mulheres que desenvolvem ou têm diabetes durante a gravidez , também estão neste grupo de risco.
Sintomas e Diagnóstico
Quais são os sintomas da retinopatia diabética e EMD?
A mesma imagem vista por uma pessoa com uma visão normal ( figura superior) e com retinopatia diabética avançada ( figura central) . Os pontos flutuantes são hemorragias que requerem tratamento imediato. EMD (figura inferior ) faz com que a visão fique turva.
Os estágios iniciais da retinopatia diabética normalmente não apresentam sintomas. A doença progride frequentemente despercebidamente até que afeta a visão. Sangramentos de vasos sanguíneos da retina podem causar o aparecimento de manchas “flutuantes”. Estes pontos, por vezes clareiam por conta própria. Mas sem tratamento, sangramento se repete muitas vezes, progredindo para perda permanente da visão. Se ocorrer o EMD, a visão fica turva e distorcida.
Como são detectadas a Retinopatia Diabética e a EMD ?
A retinopatia diabética e EMD são detectadas durante um abrangente exame de fundo de olho que inclui:
- Testes de acuidade visual. Este teste para cada olho mede a capacidade de uma pessoa para ver a várias distâncias.
- Tonometria. Este teste mede a pressão dentro do olho.
- Dilatação da pupila. São gotejados colírios na superfície do olho para dilatar (ampliar) a pupila , permitindo que o médico examine a retina e nervo óptico através dos exames a seguir;
- Oftalmoscopia Indireta. Com um capacete com luz e uma lente de aumento o médico observa diretamente a retina.
- Retinografia. Através de um aparelho são feitas fotos do fundo do olho para acompanhar a evolução da doença.
- Angiofluoresceinografia. Exame com contraste, utilizado para avaliar a circulação da retina.
- Tomografia de coerência ótica (OCT). Esta técnica é semelhante aos ultra-sons, mas utiliza as ondas de luz, em vez de ondas sonoras para capturar imagens de tecidos no interior do corpo. OCT fornece imagens detalhadas de tecidos que possam ser penetradas pela luz, como no olho.
Um exame abrangente de fundo de olho permite o médico verificar a retina para:
- Alterações nos vasos sanguíneos
- Vazamento de vasos sanguíneos ou sinais de aviso de vasos sanguíneos com vazamentos, tais como depósitos de gordura
- Inchaço da mácula (EMD)
- Alterações na lente
- Danos ao tecido neural
Se o EMD ou uma retinopatia diabética grave é suspeita, um angiograma de fluoresceína pode ser usado para procurar por vasos sanguíneos danificados ou com vazamento. Neste teste, um corante fluorescente é injetado na corrente sanguínea, frequentemente em uma veia do braço. Imagens dos vasos sanguíneos da retina são tomadas quando o corante atinge o olho.
Prevenção e Tratamento
Como pessoas com Diabetes podem proteger sua visão ?
A perda da visão por retinopatia diabética é, às vezes, irreversível. No entanto, a detecção e tratamento precoce pode reduzir o risco de cegueira em 95 por cento dos casos.
Devido ao fato da retinopatia diabética muitas vezes não apresentar sintomas iniciais, as pessoas com diabetes devem fazer um exame abrangente de fundo de olho pelo menos uma vez por ano. As pessoas com retinopatia diabética podem precisar de exames oftalmológicos com mais frequência. Mulheres com diabetes que ficam grávidas devem fazer um abrangente exame de fundo de olho, tão logo que possível, e exames complementares a cada trimestre durante a gravidez são necessários.
Estudos como os preconizados pelo DCCT – Diabetes Control and Complications Trial têm mostrado que controlar o diabetes retarda o aparecimento e agravamento da retinopatia diabética. Participantes do estudo – DCCT- que mantiveram o seu nível de glicose no sangue o mais próximo possível do normal foram significativamente menos propensos para desenvolver retinopatia diabética, do que aqueles sem um adequado controle da glicemia, bem como para as doenças renais e nervosas. Outros estudos têm mostrado que controlar a pressão arterial e o colesterol, pode reduzir o risco da perda da visão em pessoas com diabetes.
O tratamento para a retinopatia diabética é muitas vezes adiado até que comece a progredir para PDR, ou quando ocorre DME. Exames abrangentes de fundo de olho são necessários mais frequentemente quando a retinopatia diabética se torna mais grave. As pessoas com retinopatia diabética proliferativa grave têm um risco elevado de desenvolver PDR e podem precisar de um abrangente exame de fundo de olho numa frequência de cada 2 a 4 meses.
Como a DME é tratada ?
A DME pode ser tratada com várias terapias que podem ser utilizadas individualmente ou em combinação.
Terapia com injeção Anti-VEGF .
Os medicamentos anti-VEGF são injetados no gel vítreo para bloquear uma proteína chamada fator de crescimento endotelial vascular (VEGF), que pode estimular os vasos sanguíneos anormais a crescer e vazar o fluido. O bloqueio do VEGF pode inverter o crescimento anormal de vasos sanguíneos e diminuir o fluido na retina. As drogas disponíveis anti-VEGF incluem Avastin (bevacizumab), Lucentis (ranibizumab) e Eylea (aflibercept). Lucentis e Eylea estão aprovados nos Estados Unidos pelo FDA – Food and Drug Administration- para o tratamento da DME. Avastin foi aprovado pelo FDA para o tratamento de câncer, mas é normalmente usado para tratamento de condições oculares, incluindo DME.
O NEI patrocinou um protocolo de Pesquisa Clínica de Retinopatia Diabética , comparando as drogas Avastin, Lucentis e Eylea em um ensaio clínico. O estudo demonstrou que todas as três drogas são seguras e eficazes para o tratamento da maioria das pessoas com DME. Pacientes que iniciaram o estudo com uma visão 20/40 ou melhor apresentaram melhorias semelhantes na visão, não importando qual dos três medicamentos que lhes foram dados. No entanto, pacientes que iniciaram o estudo com uma visão 20/50 ou pior tiveram melhorias maiores na visão com Eylea.
A maioria das pessoas necessitam de injeções anti-VEGF mensalmente durante os primeiros seis meses de tratamento. Depois disso, as injeções necessárias são menos frequentes , geralmente 3-4 durante o segundo seis meses de tratamento, cerca de quatro durante o segundo ano de tratamento, dois no terceiro ano, uma no quarto ano, e nenhum no quinto ano. Exames de fundo de olho podem ser necessários com menos frequência quando a doença se estabiliza.
Existe uma variação no custo das drogas Avastin, Lucentis e Eylea , em função de quantas vezes precisam ser injetadas, desta maneira os pacientes podem e devem querer discutir estas questões com um profissional de oftalmologia.
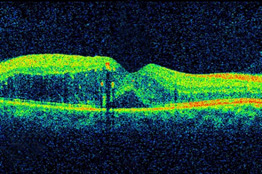
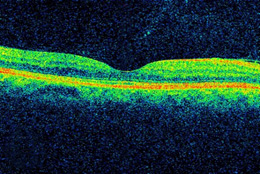
A retina de uma pessoa com retinopatia diabética e DME, como visto pela tomografia de coerência ótica (OCT). As duas imagens foram tiradas antes (em cima) e após o tratamento anti-VEGF (parte inferior). A curvatura na retina é a fóvea, uma região da mácula onde a visão normalmente é mais nítida. Note-se o inchaço da mácula e elevação da fóvea antes do tratamento cirúrgico a laser. Na cirurgia focal / macular a laser , algumas de centenas de pequenas cauterizações a laser são feitas para estancar o vazamento de vasos sanguíneos em áreas de edema perto do centro da mácula. A cauterização a laser para a DME retarda a saída de fluido, reduzindo o inchaço na retina. O procedimento normalmente é feito em uma única sessão, mas algumas pessoas podem precisar de mais do que um tratamento focal a laser, e é aplicado antes das injeções anti-VEGF, às vezes no mesmo dia ou alguns dias depois de uma aplicação da injeção anti-VEGF, e, às vezes, apenas quando DME não melhora de forma adequada depois de seis meses de terapia anti-VEGF.
Corticosteróides
Os corticosteróides, quer injetados ou implantados no olho, podem ser utilizados sozinhos ou em combinação com outras drogas ou cirurgia a laser para tratar a DME. O implante com Ozurdex (dexametasona) é de curto prazo, enquanto o implante com Iluvien (fluocinolona acetonida) é mais duradouro. Ambos são biodegradáveis e liberam uma dose sustentada de corticosteróides para impedir DME. O uso de corticosteróides no olho aumenta o risco de catarata e glaucoma. Pacientes com DME que usam corticosteróides devem ser controlados para o aumento da pressão no olho e glaucoma.
Como são tratados os casos de retinopatia diabética proliferativa (RDP) ?
Durante décadas, a PDR tem sido tratada com cirurgia de dispersão a laser , às vezes chamada de cirurgia a laser panretinal ou panfotocoagulação. O tratamento envolve a realização de 1.000 a 2.000 pequenas cauterizações a laser nas áreas da retina longe da mácula. Estas cauterizações a laser se destinam a encolher os vasos sanguíneos anormais . Embora o tratamento possa ser concluído em uma sessão, duas ou mais sessões são às vezes necessárias. Enquanto ela pode preservar a visão central, a cirurgia a laser de dispersão pode causar alguma perda da visão lateral (periférica), cor e visão noturna. A cirurgia a laser Scatter funciona melhor antes que novos vasos sanguíneos frágeis comecem a sangrar. Estudos recentes têm mostrado que o tratamento anti-VEGF não só é eficaz para o tratamento de DME, mas também é eficaz para retardar a progressão da retinopatia diabética, incluindo PDR, de modo anti-VEGF é cada vez mais utilizado como um tratamento de primeira linha para PDR.
O que é uma Vitrectomia?
A vitrectomia é a remoção cirúrgica do gel vítreo no centro do olho. O procedimento é utilizado para tratar o sangramento grave no vítreo, e é realizada sob anestesia local ou geral. Portas (aberturas estanques temporárias) são colocadas no olho para permitir o cirurgião para inserir e remover instrumentos, tais como uma pequena luz ou um pequeno vácuo chamado um vitreófago. Uma solução salina clara é suavemente bombeada para dentro do olho através de uma das portas para manter a pressão do olho durante a cirurgia e para substituir o removido vítreo. Os mesmos instrumentos usados durante a vitrectomia também podem ser usados para remover o tecido cicatricial ou para reparar uma retina descolada.
Vitrectomia pode ser realizada como um procedimento ambulatorial ou como um procedimento hospitalar, normalmente exigindo um único pernoite no hospital. Após o tratamento, o olho pode ser coberto com um curativo durante alguns dias ou semanas pois o olho pode ficar vermelho e dorido. Gotas de colírios ( medicamento ) podem ser aplicadas no olho para reduzir a inflamação e o risco de infecção. Se ambos os olhos necessitam de vitrectomia, o segundo olho normalmente será tratado após o primeiro olho ter se recuperado.
E se o tratamento não melhorar a visão?
O oftalmologista pode ajudar a localizar e fazer encaminhamentos para serviços de reabilitação e de visão reduzida e sugerir dispositivos que podem ajudar a aproveitar ao máximo a visão restante. Muitas organizações e agências comunitárias oferecem informações e aconselhamentos devido a redução da visão, treinamento e outros serviços especiais para pessoas com deficiência visual. Uma escola da medicina ou de optometria também podem fornecer serviços de deficiência visual e reabilitação.
Pesquisas atuais
O que o NEI tem realizado para avançar nas pesquisas sobre a doença ocular diabética?
O NEI realiza e apoia pesquisas que buscam melhores formas de detectar, tratar e prevenir a perda de visão em pessoas com diabetes. Estas pesquisas estão sendo conduzidas em laboratórios e centros clínicos em todo o país.
Por exemplo, a Rede de Pesquisa Clínica de Retinopatia Diabética (DRCR.) realiza grandes ensaios multicêntricos para testar novas terapias para a doença diabética dos olhos, e comparar diferentes terapias. A rede formada em 2002 é composta por mais de 350 médicos em atividade em mais de 140 locais clínicos em todo o país. Muitos dos sites são clínicas privadas de oftalmologia, permitindo a rede para trazer rapidamente tratamentos inovadores da investigação para a prática da comunidade.
Cientistas patrocinados pela NEI também estão buscando formas de detectar a retinopatia diabética em fases anteriores. Por exemplo, os pesquisadores estão aproveitando uma tecnologia chamada óptica adaptativa (AO) para melhorar as técnicas de imagem, como foi desenvolvido por astrônomos que procuram melhorar a resolução de seus telescópios, filtrando as distorções na atmosfera. Na clínica, dispositivos de diagnóstico que utilizam AO pode melhorar a detecção de mudanças sutis no tecido e vasos sanguíneos da retina.
Última avaliação:
Setembro de 2015
O National Eye Institute (NEI) faz parte dos Institutos Nacionais de Saúde (NIH) e é a principal agência do governo federal para a investigação da visão que leva a tratamentos de preservação da visão e desempenha um papel fundamental na redução da deficiência visual e cegueira.
Fonte: National Eye Institute (NEI)
Tradução: Luiz Flávio de Freitas Leite , Farmacêutico-Bioquímico, M,Sc., MBA