O Ajuste Considera as Diferentes Complicações que Levam à Doença e Poderá Tornar os Tratamentos mais Eficazes
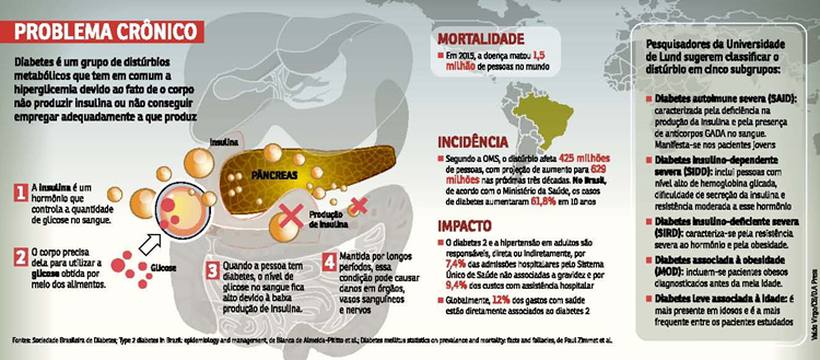
Nenhuma outra doença avança tanto no mundo quanto a Diabetes, mas o que existe de tratamento hoje é insuficiente para lidar com um mal que, nos cálculos da Organização Mundial da Saúde (OMS), afeta 425 milhões de pessoas, com projeção de aumento para 629 milhões nas próximas três décadas. Para um grupo de pesquisadores da Universidade de Lund, na Suécia, o problema pode estar na classificação desse distúrbio endocrinológico. Embora os médicos reconheçam que não se pode falar em uma única enfermidade, a diabetes é dividida em dois tipos: O 1, responsável por 10% dos casos, e o 2 (também conhecido como mellitus), que abrange o restante.
Essa classificação tem mais de 20 anos e, na opinião da equipe de Lund, está desatualizada. Segundo os pesquisadores, a Diabetes deveria ser dividida em cinco tipos, cada um com especificidades exigindo abordagens de prevenção e manejo diferentes. Da forma como é hoje, argumentam, os tratamentos não atendem às necessidades dos pacientes e, assim, acabam falhando. “Uma classificação mais refinada pode nos dar uma ferramenta poderosa para identificar, no diagnóstico, aquelas pessoas em risco aumentado de complicações. Esse é o caminho da personalização dos regimes de tratamento”, defende Leif Groop, professor de endocrinologia e especialista em Diabetes da Universidade de Lund. O artigo, publicado na revista The Lancet Diabetes & Endocrinology, baseia-se nos primeiros resultados do estudo Andis, que traz dados de 13.720 pacientes de diabetes da Suécia, com idade de 18 a 97 anos. Eles são monitorados há uma década, desde o diagnóstico inicial da doença. Ao combinar medidas de resistência e secreção da insulina, níveis de açúcar no sangue e idade em que a condição se manifestou, a equipe de Groop chegou a cinco subtipos de Diabetes. Além da mudança na classificação, os pesquisadores sugerem novas abordagens de tratamento e predizem riscos de complicação para cada grupo.
A diabetes autoimune severa (SAID) corresponde, essencialmente, ao tipo 1 e à Diabetes autoimune latente. Ela é caracterizada pela deficiência na produção da insulina e pela presença de anticorpos GADA no sangue. Além disso, se manifesta nos pacientes jovens. O grupo 2, batizado de Diabetes insulino-dependente severa (SIDD), inclui pessoas com nível alto de hemoglobina glicada, dificuldade de secreção da insulina e resistência moderada a esse hormônio. Pacientes SIDD são os com maior risco de desenvolver retinopatia, doença que pode levar à cegueira.
O grupo 3, chamado de Diabetes insulina deficiente severa (SIRD), caracteriza-se pela resistência severa ao hormônio e pela obesidade. Pessoas incluídas nessa categoria apresentam a maior incidência de insuficiência renal — comorbidade da Diabetes que produz os mais altos custos para sociedade, seja por perda de produtividade, seja por gastos de saúde pública. Importante fator de risco da doença, o excesso de peso está diretamente relacionado com o grupo 4, a Diabetes associada à obesidade (MOD). Nessa categoria, incluem-se pacientes obesos diagnosticados antes da meia-idade. Por fim, o grupo com maior percentual de pacientes — 40% — é o MARD, sigla em inglês para Diabetes leve associada à idade, e é mais presente em idosos.
Novas Práticas
Diferenciar os subgrupos da Diabetes é mais que uma classificação. O que está em jogo, segundo Emma Ahlqvist, pesquisadora da equipe de Groop, é o tratamento adequado dos pacientes. “Os do grupo 3, que são os com maior resistência à insulina, são os que mais têm a ganhar com o novo paradigma de diagnóstico, pois, atualmente, são os mais incorretamente tratados”, diz. Ahlqvist também diz que, no universo pesquisado, somente 41% dos pacientes do grupo 1 e 29% do grupo 2 foram medicados com insulina no início do tratamento.
“Diagnósticos mais acurados são uma valiosa ferramenta para indicar como a doença vai evoluir ao longo do tempo, nos permitindo prever e tratar as complicações antes que elas se desenvolvam. As diretrizes de tratamento existentes são limitadas, e o estudo representa um passo importante rumo à medicina de precisão na Diabetes”, diz Leif Groop.
A metodologia do estudo foi utilizada para analisar dados de pacientes de Diabetes na Suécia e na Finlândia, com resultados iguais. Mas os autores reconhecem a necessidade de replicar a pesquisa em outras populações e planejam realizar um trabalho semelhante com dados de chineses e indianos, que representam grupos étnicos diferentes. Groop também destaca que será necessário refinar as novas classificações da doença incluindo novos biomarcadores, genótipos, contagem de lipídeos no sangue, pressão sanguínea e escores de risco genético.
Em um comentário sobre o estudo publicado na Lancet, o médico Rob Sladek, da Universidade de McGill e do Centro de Inovação do Genoma de Quebec, no Canadá, concordou com a necessidade de se reclassificar a doença. “A Diabetes é um grupo de distúrbios metabólicos crônicos que tem em comum a hiperglicemia, significando que, em princípio, pode ser diagnosticada medindo um único componente do sangue. Porém, elevações na glicose podem ser causadas por um número de fatores genéticos e adquiridos que reduzem as concentrações de insulina circulante ou reduzem sua efetividade, levando a apresentações heterogêneas na apresentação clínica e na progressão da doença.”
Fonte: Ciência e Saúde do CB, por Paloma Oliveto em 02/03/2018.